Когнитивно-поведенческая терапия в комплексном лечении хронического простатита и синдрома тазовой боли
 |
А.И. Мелёхин К.п.н., клинический психолог высшей квалификационной категории, когнитивно-поведенческий психотерапевт многопрофильной клиники «Лагуна-Мед» (Москва). |
На данный момент хронический простатит (ХП) и синдром хронической тазовой боли (СХТБ)составляют группу самых распространенных расстройства в урологической практике [1].
Примерно 40-45% пациентов с ХП и СХТБ не достигают приемлемого терапевтического эффекта, дают неоднородный ответ на лечение, остаются невосприимчивыми к терапии [2]. Нейроиммунологическая или мионевропатическая этиология продолжает сбивать с толку врачей-урологов, нейроурологов в выборе тактики лечения [3]. Несмотря на десятилетия проведения исследований по лечению ХП и СХТБ с помощью фармакологической терапии, ни один из них не продемонстрировал доказанную эффективность в плацебо-контролируемых клинических исследованиях [4,5].
Противомикробная, противовоспалительная терапия, альфа-адреноблокаторы не обеспечивают значительного улучшения симптомов и не всегда улучшают удовлетворенность качеством жизни пациента, что увеличивает риски развития психических расстройств, социальной инвалидизации, финансового стресса за счет «лечения в аптеке» и частому обращению к врачам-урологам и сдачей анализов [1,4].
В нейроурологии функциональные нарушения мочеполовой системы принято рассматривать как гетерогенные синдромы. Так, согласно модели мочевой пузырькишечник-нервная система (bladder–gut–brain axis) [4], представленной нами на рис. 1 психосоциальные факторы, жизненный стресс (ранний травматический опыт, повседневный стресс), стиль совладания со стрессом (преобладание эмоциональноориентированного), личностные предиспозиции (нейротизм, негативная аффективность), висцеральная гиперчувствительность, нейроэндокринный баланс, инфекционная этиология, состав микробиоты, желудочно-кишечные нарушения, изменения в психическом состоянии (рекуррентное депрессивное расстройство, генерализованное тревожное расстройство, ПТСР, суицидальность, хроническая бессонница) играют ключевую роль в развитии и течении функциональных нарушений мочеполовой системы, болезнь-ориентированном поведении и результатах терапии.
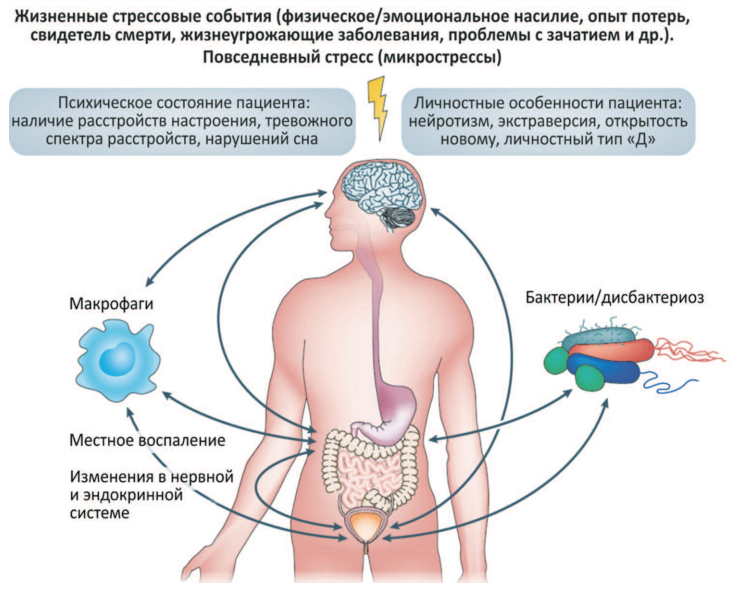
Рис. 1 Модель мочевой пузырь-кишечник-нервная система К. Лию и Дж. Краимель [4] (перевод А.И. Мелёхин)
При изменениях в психологической устойчивости у мужчин стрессовые факторы приводят к системному воспалительному процессу, который через нейроиммунную сеть влияет на соматическое и психическое благополучие пациента. В связи с этим на данный момент произошел переход от орган-центрированного понимания урологических функциональных нарушений (organ-centered disease) к мультимодальному подходу [6,7]. На рис. 2. представлен мультимодальный алгоритм (UPOINT system) [6], позволяющий в ходе лечения пациента с ХП и СХТБ на основе биопсихосоциального подхода, учитывать клинический фенотип пациента (урологический, психосоциальный, органоспецифический, инфекционный, неврологический статус и мышечная чувствительность).
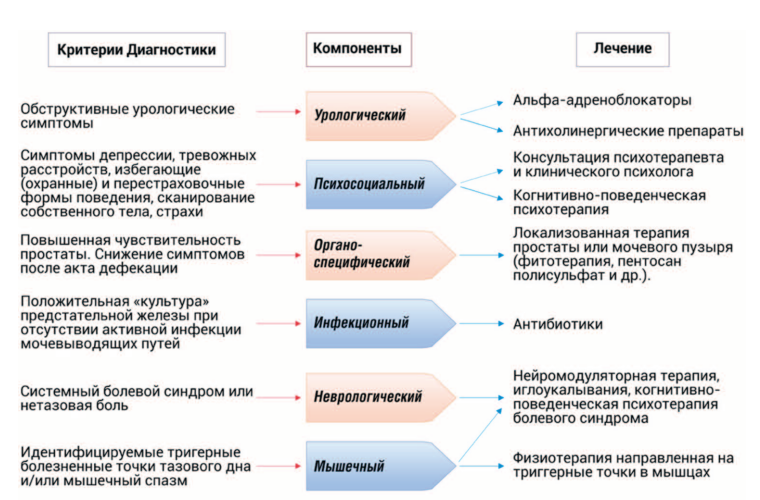
Рис. 2. Мультимодальная урологическая терапия UPOINT [6] (перевод А.И. Мелёхин)
В повседневной урологической практике недооценивается мультиморбидный фенотип (multimorbidity phenotype) и полисиндромномность урологического пациента [6]. Так функциональные состояния мочеполовой системы частично перекрываются с функциональными нарушениями желудочно-кишечного тракта (синдром раздраженного кишечника, функциональная диспепсия), аффективной коморбидностью (тревожный спектр расстройств, депрессии), что способствует устойчивости к лечению. В связи с этим требуется мультимодальная терапия, фенотип ориентированная (specific phenotype-directed therapy, включающая в себя интеграцию медицинского, физиотерапевтического и психотерапевтического (когнитивно-поведенческая терапия) подходов с учетом потребностей пациентов и их партнеров [1,3].
Говоря про психосоциальный компонент терапии (рис.2) следует отметить, что при рефрактерном ХП и ХТБ наблюдается наличие у пациентов такой когнитивно-эмоциональной особенности как склонности к катастрофизации, которая связана с интенсивностью боли, рисками развития ипохондрического расстройства и сниженной удовлетворенностью качеством жизни [1]. Под катастрофизацией понимается тенденция к чрезмерному преувеличению телесных ощущений, постоянному тревожному размышлению о болезненных ощущениях и собственной беспомощности [7].
Катастрофическое мышление или катастрофизация признан самым сильным биопсихосоциальным предиктором ХП и СХТБ и одной из основных мишеней психотерапии. Для минимизации катастрофицзации в зарубежной урологической практике применяют когнитивно-поведенческую психотерапию (КПП, Cognitive Behavioural-Symptom Management Program) [2,3,7]
Цель КПП: снижение у урологического пациента психологического дистресса за счет повышение психологической устойчивости, т.е. 1) инициации чувства надежды путем помощи пациенту усиливать веру в то, что он может самостоятельно управлять симптомами; 2) усиливать самоуправление за счет обучение когнитивным и поведенческим навыкам ориентированным не только на гибкую адаптацию к стрессовым ситуациям, но и здоровье-сберегающее и профилактическое поведение; 3) разрушить установленные шаблоны катастрофизирующего мышления («а вдруг», «если…то»); 4) усилить у пациента способность к антиципации проблем с их эффективным самоуправлением [3,6].
Мишени КПП пациента с ХП и СХТБ [1,3,6]:
- Минимизация негативного представления о здоровье и болезни. Поискового поведения («а почему анализ повышен?», «а вдруг это не урология…») и феномена «лечения в аптеке»;
- Снижение сензитивности, т.е. повышенной чувствительности к висцеральным раздражителям (visceral hypersensitivity) в форме гипералгезии («ощущение кома/шара в промежности», «давления», «резей», «напряжение в животе»);
- Снижение негативного телесного дистресса, т.е. симптом-ответа на стресс (дискомфорт, мнимый позыв к мочеиспусканию) или подавление эмоции;
- Снижение повышенного нейротизма и негативной аффективности. Негативного когнитивного смещения при восприятии информации в форме катастрофизации («опять мне плохо») как неадаптивного преувеличения угрозы, которое сопровождается чувством беспомощности. Например, страх недержания, неполной эрекции, потери мужественности.
- Реорганизация дисфункционального глубинного убеждения: «я беспомощный», «не должен опозориться, потерять лицо… нужно все держать под контролем»;
- Психологическая гибкость. Оптимальный баланс между проблемно и эмоционально-ориентированными копинг стратегиями. Навыки решения проблемных ситуаций;
- Снижение избегающего («туалетного», телесно-сканирующего, лекарственного) поведения. Перестраховочного приема препаратов (чаще антибиотиков).
- Усиление физической (приседания, подъемы рук в наклоне, выпады с наклоном) и кардио активности.
Протоколы КПП при лечении ХП и СХТБ:
- Когнитивно-поведенческое управление стрессом (сognitive behavioral stress management, CBSM) фокусируется на решении точных проблем, которые затрагивают пациента. Например, страхи импотенции (неполной эрекции), близости, недержания мочи. От 4 до 12 сессий проводимых один или два раза в неделю, по 90 мин
- Соматокогнитивная терапия (somatocognitive therapy) или терапия усиления эмоциональной осведомленности и выражения (Emotional Awareness and Expression Training) направлена на выявление дисфункциональных эмоций (гнев, страх) через осознание телесных ощущений, их адекватную когнитивно-поведенческую обработку для минимизации эмоционального избегания. Целью лечения является, то чтобы пациент добился нового признания и гибкого отношения к собственному телу. Через телесное исследование происходит процесс перестройки дисфункциональных когнитивных схем, которые усиливают боль, беспокойство и симптомы депрессии.
- Когнитивно-поведенческая терапия сексуальных проблем (cognitive-behavioral approach to sex therapy) направлена на сниженную сексуальную уверенность в себе, тревогу, ангедонию и страхи. Терапия включает в себя 1) психообразовательный компонент, который охватывает анатомию и физиологию оргазма, эякуляции. Роли катастрофизирующего мышления в поддержании эректильной дисфункции; 2) поведенческий компонент, техника «стоп-старт тревога», «сжатие напряжения», усиление чувственной концентрации и расслабления; 3) когнитивный компонент включает в себя изучение предрасполагающих фактором приводящих к катастрофизирующему мышлению и оспариванию их. Протокол от 8 до 12 сессий.
- Когнитивно-экзистенциальная терапия пар (сognitive existential couple ther-apy) фокусируется на неуверенности пациента справиться с заболеванием, канцерофобии, страхе смерти, проблемы в мужской самооценке, управлении побочными эффектами от лечения, минимизации семейного дистресса (риски развода, сексуальные трудности).
- Терапия усиления осознанности (mindfulness-based cognitive therapy) позволяет с помощью техник (сканирование тела, физиологический барометр, медитации со смещенным внимание, техники осознанных движений) сформировать у пациента навыки невозмутимости по отношению к опыту дискомфортных ощущений, негативных мыслей и эмоций.
Эффективность КПП. Несмотря на ограничения доступных исследований, показано, что у мужчин с хроническим простатитом и тазовой болью дополнительное применение протоколов когнитивно-поведенческой психотерапии снижало катастрофизацию, болевое поведение и депрессивные симптомы. Улучшало удовлетворенность качеством жизни и сексуальное функционирование. Ремиссия сохранялась на протяжении 3-9 месяцев [1,3,6].
Список литературы
- Wang J., Liang K,, Sun Н. Psychotherapy combined with drug therapy in patients with category III chronic prostatitis/chronic pelvic pain syndrome: A randomized controlled trial.// Int J Urol. 2018. Vol. 25. № 8. Р. 710-715.
- Khan A., Murphy A. Updates on therapies for chronic prostatitis/chronic pelvic pain syndrome// World J Pharmacol. 2015. Vol. 4. № 1. Р. 1-16
- Tripp D.A., Nickel J.C., Katz L. A feasibility trial of a cognitive-behavioural symptom management program for chronic pelvic pain for men with refractory chronic prostatitis/chronic pelvic pain syndrome. //Can Urol Assoc J. 2011. Vol. 5. № 5. Р. 328-32.
- Leue C., Kruimel J, Vrijens D. Functional urological disorders: a sensitized defence response in the bladder-gut-brain axis.// Nat Rev Urol. 2017. Vol.14. № 3.Р. 153-163
- Khan A., Murphy A. Updates on therapies for chronic prostatitis/chronic pelvic pain syndrome// World J Pharmacol. 2015. Vol. 4. № 1. Р. 1-16
- Brünahl C.A, Klotz S.G., Dybowski C. Combined Cognitive-Behavioural and Physiotherapeutic Therapy for Patients with Chronic Pelvic Pain Syndrome (COMBI-CPPS): study protocol for a controlled feasibility trial. //Trials. 2018. Vol. 19. № 1. Р. 20-29
- Kwon J.K., Chang I.H. Pain, catastrophizing, and depression in chronic prostatitis/chronic pelvic pain syndrome. //Int Neurourol J. 2013. Vol. 17. № 2. Р. 48-58.
Статья опубликована в журнале Дайджест урологии №5-2019